乳がん検診と乳(にゅう)がん
診療案内
診療案内
名古屋市の乳がん検診は視診・触診にマンモグラフィ(乳腺のレントゲン検査)を併用した方式です。
名古屋市の協力医療機関である当院に無料クーポン券と念のため保険証(※)をお持ちいただくと受診できます。
対象年齢は40歳以上(名古屋市)の方です。
39歳以下の方は検診の対象外ですが、これは乳がんにならないからではありません。
30代でも乳がんは発症しています。
30代の方は自己検診を十分に行ない、少しでも異常を感じたら(あれっ!?と思ったら)当院を受診してください。この場合は保険診療の対象となります。
受診回数は2年に1回です。検診料(自己負担分)は500円です。年齢によってマンモグラフィの撮影枚数が異なります。当院では、NPO法人日本乳がん検診精度管理中央機構の検診マンモグラフィ読影認定医師(評価A)である院長が対応します。
厚生労働省は「女性特有のがん検診推進事業」を行っています。
これは子宮頸がん検診と乳がん検診の受診促進のために行われているものです。乳がんでは40歳、45歳、50歳、55歳、60歳になる方を対象に無料クーポン券を配布しています。それを利用すると無料で乳がんの検診が受けられます。
名古屋市民の場合は対象者に名古屋市から無料クーポン券が送られます。
クーポン券が到着したら忘れないうちに受診しましょう。
※健診のときに他の病気が発見される場合もありますので、健康保険証をお持ちいただければと思います。
詳しい情報は名古屋市公式ウェブサイト「名古屋市が実施している乳がん検診の紹介」に掲載されています。

乳がんは増加傾向にあります。最新のがん統計データ(国立がん研究センター がん情報サービス)によると、2020年の1年間に14,779人の方が乳がんで亡くなっています。
2019年の1年間に97,812人の方が乳がんと診断されています。乳がんは10万人あたり117.5人の罹患率があり、11人に1人の罹患リスクだそうです。(だんだん増えてきています)5年相対生存率は91.1%です。
40代では特に乳がんの割合が高く、この年代は子育てや社会生活の上でも重要な位置を占めていますので、乳がん検診を行って早期発見することが重要です。当院では自己検診の併用をおすすめし、乳がん検診でご来院の方に自己検診の方法を詳しくご指導させていただいております。
また、30代は名古屋市の乳がん検診の対象にはなりませんが、30代でも乳がんになることはあります。当院ではそうした方々のために超音波検査による乳がん検診もおこなっています。40代以降の方もご希望された場合には超音波検診も合わせておこなっています。(超音波検査は別に料金がかかります)がん検診の詳細は後述します。
さて、乳がんとは何かと言う話を避けて通ることはできませんので、順にお話をします。
まず、乳腺(にゅうせん)とは何か?からお話をします。
おっぱいのことは乳房(にゅうぼう)と言います。乳房は母乳(乳汁)をつくる乳腺と、乳汁を運ぶ乳管(にゅうかん)、それらを支える脂肪(しぼう)などからなっています。乳腺には腺葉(せんよう)と呼ばれる15~20個の組織の集まりがあり、腺葉は乳管と多数の小葉(しょうよう)から構成されています。乳腺でつくられた乳汁は乳管を通って乳管洞(にゅうかんどう)にためられます。
文字だけではさっぱりわからないと思いますので、図を載せます。この図は私(院長)が学生時代に使った南山堂の人体系統解剖学(1987年4月20日発行の第2刷)から出典しています。実際に解剖実習をして乳房の皮膚や皮下脂肪を剥離、除去して乳腺自体を見るとちょうどプッチンプリン(江崎グリコ株式会社の製品です)の一番上のカラメルをとった感じでした。乳腺は皮脂腺の一つです。皮脂腺は表皮が真皮あるいは皮下組織に落ち込んでできる腺で、脂腺、汗腺、乳腺の3種類があります。
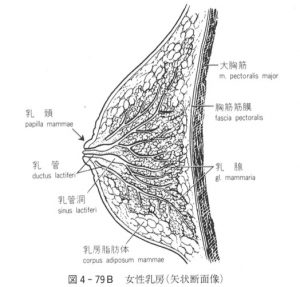

図(南山堂 人体系統解剖学 1987年4月20日発行 第2刷)
乳がんの多くは乳管から発生し、「乳管がん」と呼ばれます。小葉から発生する乳がんは、「小葉がん」と呼ばれます。乳管がん、小葉がんは、乳がん組織を顕微鏡で検査(病理検査)すると区別できます。この他に特殊な型の乳がんがありますが、あまり多くはありません。乳がんは、しこりとして見つかる前に、乳房の周りのリンパ節や、遠くの臓器(骨、肺、胸膜、肝臓、脳など)に転移して見つかることがあります。乳がんの種類や性質によって、広がりやすさ、転移しやすさは、大きく異なります。
できれば自覚症状が出る前に、マンモグラフィなどによる乳がん検診で見つかるのが良いのですが、自分で症状に気付く場合もあります。自分で気付く症状としては、以下のようなものがあります。
乳がんが進行すると腫瘍が大きくなり、注意深く触るとしこりがわかるようになります。ただし、しこりがあるからといって、すべてが乳がんというわけではありません。例えば、乳腺症、線維腺腫、葉状腫瘍などでも、しこりの症状があらわれます。葉状腫瘍はまれな腫瘍ですが、線維腺腫に似た良性のものから、再発や転移を起こしやすい悪性のものまでさまざまです。これらは乳がんとは異なりますが、しこりが気になる場合は受診してください。
乳頭の先から血の混じった分泌液が出ることもあります。乳頭から出て良いのは乳汁だけです。乳汁の色(白色)以外の色は乳がんである可能性があります。乳がんから出血するので、赤色(血性乳頭分泌)は心配です。また茶色、黒色、緑色というのは血液が変色した結果の色ですから、これらも良くありません。
乳腺と皮膚の間にあって乳腺を吊り上げているクーパー靭帯(じんたい)という靭帯があります。乳がんが乳房の皮膚の近くに達するとクーパー靭帯を巻き込んでしまい、皮膚を引っ張り込んでしまいます。鏡の前で裸でバンザイをしますと、(腕が揃って上がっていれば)乳頭も揃って上がります。乳がんがクーパー靭帯を巻き込むと乳頭が揃って上がらなかったり、エクボのようなひきつれが見えたりします。パジェット病といって乳頭にできる乳がんの場合は、乳頭や乳輪部分に湿疹(しっしん)やただれができます。湿疹の治療をしても治らないときには疑ってみてもいいかも知れません。
乳房のしこりがはっきりせず、乳房の皮膚が赤く、痛みや熱をもつ乳がんを「炎症性乳がん」と呼びます。炎症性乳がんのこのような特徴は、がん細胞が皮膚に近いリンパ管の中で増殖してリンパ管に炎症を引き起こしているためです。
痛み、むくみや腫れといった症状は乳がん以外の病気、例えば良性腫瘍の1つである線維腺腫(せんいせんしゅ)、乳腺症、細菌感染が原因の乳腺炎や蜂窩織炎(ほうかしきえん)などでも起こることがあるので、詳しい検査をして乳がんであるかどうか調べる必要があります。
乳がんは乳房の近くにあるリンパ節である、わきの下のリンパ節(腋窩[えきか]リンパ節)や胸の前方中央を縦に構成する胸骨のそばのリンパ節(内胸[ないきょう]リンパ節)や鎖骨上のリンパ節に転移しやすく、これらのリンパ節を乳がんの「領域リンパ節」と呼びます。腋窩リンパ節が大きくなると、わきの下などにしこりができたり、リンパ液の流れがせき止められてしまうため、腕がむくんできたり、腕に向かう神経を圧迫して腕がしびれたりすることがあります。
転移した臓器によって症状はさまざまです。乳がんであっても、こうした症状が全く見られない場合もあります。ですから乳がん検診をお受けいただきたいと思います。
乳がんの発生には女性ホルモンのエストロゲンが深く関わっていることが知られています。また、体内のエストロゲン濃度が維持されている期間が長いほど、ホルモン受容体陽性の乳がんの発症リスクが上がるといわれています。初潮が早いことや閉経が遅いことは体がエストロゲンにさらされる期間が長いことを意味します。妊娠や出産経験のある女性に比べて、無い女性は乳がんの発症リスクが高く、さらに初産年齢が遅いほどリスクが高いことがわかっています。これは、妊娠・出産を契機に、乳腺の細胞が悪性化しにくい細胞に分化するためと考えられています。また授乳歴がない女性に比べて、ある女性やその期間が長い女性の乳がんの発症リスクは低く、これはエストロゲンにさらされている期間に関係していると考えられています。さらに、脂肪細胞でもエストロゲンがつくられるため、成人してからの肥満もリスク要因とされています。特に、閉経後の肥満はリスク要因であることがわかっています。その他には出生時の体重も乳がんの発生に影響すると考えられています。
生活習慣では、飲酒習慣や喫煙により、リスクが高くなることはほぼ確実とされています。一方、閉経後の女性では、運動によって、乳がんのリスクが減少することが、ほぼ確実であるとされています。
その他、良性乳腺疾患の既往、糖尿病は、乳がんのリスクが高くなることがわかっています。家族歴の多い場合には遺伝性乳がんが疑われます。
ここでは、乳がん見つけるための一般的な検査を紹介しています。当院で実施しているもの以外も掲出していますので、参考情報としてご覧ください。
これは検査というよりも診察です。乳房を観察して、形状や左右差、皮膚の変化を調べます。次に指で乳房やわきの下に触れて、しこりの性質(硬さや動き方、大きさや形、個数など)を調べます。
病変の位置や広がりを調べるために行われる、乳腺専用のX線検査です。少ない被曝(ひばく)線量で乳房組織を鮮明に映し出すために、板状のプレートで乳房を挟んで圧迫し、うすく引き伸ばして撮影します。そのため、乳房を圧迫される痛みがありますが、視診・触診で発見しにくい小さな病変も見つけることができます。最近のマンモグラフィ装置は圧迫を自動で行なっていますので、以前に比べて痛みが少なくなっているようです。また、乳房を挟まれるので、どうしても体が装置から離れてしまいがちになりますが、体が離れると乳首が挟まれることになり、逆に痛くなってしまいます。マンモグラフィ検査を受けられるときには体が装置にくっつくように気をつけてください。他にたまに聞かれますが、マンモグラフィはレントゲン検査の一種なので、顔に放射線が当たらないように遮蔽されています。顔がその遮蔽板にグッと当たり、当たるのは痛くないのですが、顔が横を向かないといけないので、首が柔軟でない方は意外に辛いようです。
画像の性質上、乳腺の発達している若い人では、病変が存在していても見つかりにくいことがあります。またマンモグラフィで高濃度乳房とされる症例(乳腺の密度が高く、マンモグラフィで白く見える部分が多い状態)では、超音波検査のほうが乳がんを検出できることが知られています。私(院長)はNPO法人日本乳がん検診精度管理中央機構の検診マンモグラフィ読影認定医師です。
乳房内の病変の有無、しこりの性状や大きさ、わきの下など周囲のリンパ節への転移の有無を調べます。乳房の表面から超音波を発生する器械をあてて、超音波の反射の様子を画像で確認する検査です。実際に乳腺にあてる器械のことを探触子(たんしょくし)とかプローブとか言います。X線のように放射線による被曝の心配がありませんので、妊娠中でも検査が可能です。ベッドにあおむけに寝た姿勢で受けられる検査で、痛みもなく体に負担がありません。
病変の一部を採取して、がんかどうかを顕微鏡で調べる検査です。がん細胞が含まれていれば、その細胞の種類や性質なども調べます。
細胞診検査は大きく分けて、乳頭からの分泌液を採取して行う分泌液細胞診と、病変に細い針を刺し、細胞を吸引して行う穿刺(せんし)吸引細胞診があります。細胞診検査は、体への負担が比較的少ない検査ではあるものの、偽陽性(がんではないのにがんと診断されてしまうこと)や偽陰性(がんであるのにがんではないと診断されてしまうこと)がまれにあるという欠点があります。
組織診検査は病理診断を確定するための検査で、生検と呼ばれています。組織診では痛み止めとして局所麻酔を行い、病変の組織を採取します。注射針より太い針を使用する針生検、さらに太い針を使用するマンモトーム生検、皮膚を切開して組織を採取する外科的な生検があります。細胞診に比べて確実な診断ができ、また調べられる細胞や組織の量が多いので、腫瘍についてより詳しい情報を得ることが可能になります。
手術や放射線治療などを検討するとき、病変の広がりを調べるために行う検査です。CT検査(図5)はX線を、MRI検査は磁気を使って体の内部を描き出します。乳房内での病変の広がり具合を診断するのに有効とされています。
乳がんが転移しやすい遠隔臓器には、肺、肝臓、骨、リンパ節などがあります。がんの乳腺以外への広がりを調べるために、必要に応じてCT、MRI、腹部超音波、骨シンチグラフィ、PET-CT検査などの画像検査が行われます。
こうした色々な検査をして乳がんかどうか、乳がんならば病期を診断していきます。
病期とは、がんの進行の程度を示す言葉で、英語をそのまま用いてStage(ステージ)ともいいます。医師による説明では「ステージ」という言葉が使われることが多いかもしれません。わが国では、病期にはローマ数字が使われ、0期、Ⅰ期、Ⅱ期、Ⅲ期、Ⅳ期に分類されています。0期は非浸潤がんです。病期は、がんが乳房の中でどこまで広がっているか、リンパ節転移があるか、骨や肺など乳房から離れた臓器への転移があるかなどによって決まります。乳がんの治療方針は、この病期ごとにおおよその指針が決まっています。(ここでは省略します)
治療に関してはサブタイプ分類というものがあります。
薬物療法(内分泌[ホルモン]療法、化学療法、分子標的治療)の選択については、今までもホルモン受容体陽性やHER2陽性などで検討して治療されてきましたが、近年サブタイプ分類という考え方が定着してきました。サブタイプ分類はがん細胞の性質で分類する考え方で、遺伝子解析によって提唱されています。遺伝子検査は費用もかかり、実用はまだ難しく、実際は、生検や手術で採取されたがん細胞を免疫染色で調べることで、臨床病理学的に遺伝子解析の分類に当てはめています。調べられる要素は、がん細胞の増殖に関わるタンパク質で、ホルモン受容体(エストロゲン受容体[ER(イーアール)]とプロゲステロン受容体[PgR(ピージーアール)])、HER2(ハーツー)です。
化学療法、内分泌(ホルモン)療法、分子標的治療は、がん細胞の性質により効果が異なります。がん細胞の性質を調べて、腫瘍の性質に合わせた治療を選択します。
<サブタイプ分類>
| サブタイプ分類 | ホルモン受容体 | HER2 | |
| ER | PgR | ||
| ルミナルA型 | 陽性 | 陽性 | 陰性 |
| ルミナルB型 (HER2陰性) |
陽性または陰性 | 弱陽性または陰性 | 陰性 |
| ルミナルB型 (HER2陽性) |
陽性 | 陽性または陰性 | 陽性 |
| HER2型 | 陰性 | 陰性 | 陽性 |
| トリプルネガティブ | 陰性 | 陰性 | 陰性 |